Síndrome de Wolff-Parkinson-White
El síndrome de Wolff-Parkinson-White describe la presencia de una vía de conducción accesoria que une las aurículas con los ventrículos asociada a cuadros de taquiarritmias.1
Por costumbre, también se suele llamar síndrome de Wolff-Parkinson-White, al hallazgo de signos electrocardiográficos de preexcitación, secundarios a la existencia de esta vía accesoria, aunque no haya clínica de taquicardias o palpitaciones.
La prevalencia de un patrón de Wolff-Parkinson-White en el EKG suele estar entre el 0.15 y el 0.25% de los pacientes,2 aumentando hasta el 0.55% entre los familiares de primer grado de pacientes afectados.3
No todos los pacientes desarrollan episodios de taquicardias supraventriuculares y el hallazgo de preexcitación intermitente suele ser más frecuente de lo esperado.1
Los pacientes diagnosticados de síndrome de Wolff-Parkinson-White suelen tener un riesgo ligeramente superior de presentar muerte súbita de origen cardiaco con respecto a la población sana. Riesgo que depende de las características de la vía accesoria.
Vía accesoria auriculoventricular (haz de Kent):
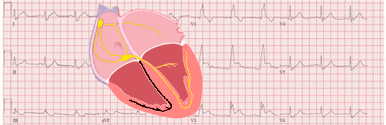
Como comentamos, el sustrato anatómico de esta patología es la presencia de una vía accesoria (haz de Kent) que comunica eléctricamente las aurículas con los ventrículos. Este haz provoca una segunda vía de propagación del impulso eléctrico.

Vía accesoria del Wolff-Parkinson-White
- 1. Sistema de conducción normal.
- 2. Vía accesoria (haz de Kent).
El haz de Kent suele estar formado por fibras de miocardio normales y no presenta el retraso fisiológico del nodo AV, por lo que parte del miocardio ventricular se despolariza por ella antes que por el sistema de conducción.
Las manifestaciones clínicas y electrocardiográficas del Wolff-Parkinson-White dependerán de las características de la vía (velocidad de conducción, conducción anterógrada, retrógrada o bidireccional).
Electrocardiograma del Wolff-Parkinson-White
El EKG clásico del Wolff-Parkinson-White presenta los signos electrocardiográficos de preexcitación.
Signos electrocardiográficos de preexcitación
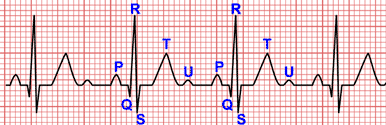
Como el estímulo se inicia en el nodo sinusal, la onda P es normal.
En la preexcitación, los ventrículos se despolarizan desde dos puntos distintos, el haz de His y la vía accesoria.
Habitualmente la despolarización por la vía accesoria ocurre antes, por lo que el intervalo PR se acorta y aparece una onda delta al inicio del complejo QRS, provocando un ensanchamiento del mismo.
Cuando hay un grado alto de preexcitación (conduce más por la vía accesoria que por el sistema de conducción), el complejo QRS toma morfología de bloqueo de rama, siendo más ancho y apareciendo también alteraciones del segmento ST y ondas T negativas.
Signos de preexcitación ventricular completa en el Wolff-Parkinson-White
Tomado de AHA/ACCF/HRS recommendations for the standardization and Interpretation of the electrocardiogram part III: intraventricular conduction disturbances.4
Los siguientes criterios son indicativos de preexcitación completa:
- Intervalo PR corto, inferior a 120 ms durante el ritmo sinusal en adultos e inferior a 90 ms en niños.
- Curvatura de la porción inicial del complejo QRS (onda delta), que interrumpe la onda P o surge inmediatamente después de su terminación.
- Duración del QRS superior a 120 ms en adultos y superior a 90 ms en niños.
- Cambios secundarios en el segmento ST y en la onda T.

Wolff-Parkinson-White: intervalo PR acortado (azul), QRS ancho por onda delta (rojo)
Variabilidad del electrocardiograma en el Wolff-Parkinson-White
Es frecuente que el grado de preexcitación varíe, pudiendo ser distinto en dos electrocardiogramas diferentes o incluso en el mismo EKG.
La velocidad de la vía accesoria es la que marca el grado de preexcitación.
A mayor grado de preexcitación, la onda delta es más marcada, el complejo QRS es más ancho y aparecen los trastornos de la repolarización.

Wolff-Parkinson-White:
EKG que alterna latidos normales y otros con preexcitación (intervalo PR corto, complejo QRS ancho, alteraciones de la onda T).
Vías accesorias “ocultas”
Una vía accesoria accesoria oculta es aquella que solo presenta conducción retrógrada (de los ventrículos a las aurículas) y que continúa presentando la capacidad de producir taquicardia ortodrómicas por reentrada AV (ver abajo).
Al no haber conducción desde las aurículas a los ventrículos no se producen las alteraciones características de la preexcitación, por lo que el electrocardiograma en ritmo sinusal es normal.
Por ello se le denomina vía accesoria “oculta”, porque no se pueden diagnosticar con un electrocardiograma en ritmo sinusal.
Taquicardia en el síndrome de Wolff-Parkinson-White
En el síndrome de Wolff-Parkinson-White, existe un macrocircuito formado por las aurículas, el sistema de conducción, los ventrículos y la vía accesoria. A través de este circuito se pueden generar taquicardias por reentrada aurículo-ventricular.
Taquicardia ortodrómica:

Taquicardia ortodrómica a 250 lpm
Taquicardia de QRS estrecho, no hay signos de preexcitación. En rojo las ondas P retrógradas.
La taquicardia ortodrómica es la taquicardia más frecuente en el Wolff-Parkinson-White, representando aproximadamente entre el 90% y el 95% de los episodios de taquicardia supraventriculares en pacientes con una vía accesoria manifiesta.5
El estímulo eléctrico pasa de aurículas a ventrículos por el sistema de conducción normal y regresa a las aurículas por la vía accesoria.5
Su morfología es de taquicardia de QRS estrecho (si no hay otras alteraciones). No se observan signos de preexcitación durante la taquicardia.
Taquicardia antidrómica:
La taquicardia antidrómica representa el 5% de los episodios de taquicardias supraventriculares en pacientes con una vía accesoria manifiesta.5
En esta taquicardia, el estímulo pasa de las aurículas a los ventrículos por la vía accesoria y regresa por el sistema de conducción normal. Su morfología es de taquicardia rítmica de QRS ancho (siendo difícil distinguirla de una taquicardia ventricular) pues los complejos QRS presentan la máxima preexcitación.
Taquicardias generadas fuera del circuito:
Son taquiarritmias generadas en las aurículas sin relación con el Wolff-Parkinson-White (fibrilación, flutter o taquicardia auricular), que se trasmiten a los ventrículos a través de la vía accesoria.
Al no tener la vía las propiedades de conducción lenta del nodo AV, puede provocar frecuencias ventriculares peligrosamente elevadas y generar fibrilación ventricular.
Otros tipos de preexitación: síndrome de Lown–Ganong–Levine
Este síndrome ha caído en desuso al no haberse confirmado su mecanismo por vía electrofisiológica. Actualmente es recomendable no usarlo como diagnóstico.
El síndrome de Lown–Ganong–Levine fue descrito en 1952 e históricamente se ha considerado secundario a una vía accesoria que une la aurícula con la parte distal del nodo auriculoventricular.
Esto provoca que el estímulo, salte el retraso fisiológico del nodo AV y estimule el haz de His de forma precoz, continuando la estimulación a los ventrículos por el sistema de conducción normal.
Las características descritas del EKG del Lown–Ganong–Levine son:
- Onda P normal.
- Intervalo PR corto.
- QRS normal.
- Onda T normal.

Lown–Ganong–Levine: intervalo PR corto (azul), sin otra alteración
Resumiendo, el electrocardiograma del síndrome de Lown–Ganong–Levine se caracteriza por un intervalo PR corto, sin otra alteración.
Referencias
- 1. Brugada J, Katritsis DG, Arbelo E, et al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia
The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC): Developed in collaboration with the Association for European Paediatric and Congenital Cardiology (AEPC). Eur. Heart J. 2020; 41(5): 655–720. doi: 10.1093/eurheartj/ehz467.
- 2. Krahn AD, Manfreda J, Tate RB, et al. The natural history of electrocardiographic preexcitation in men: the Manitoba Follow-up Study. Ann Intern Med. 1992; 116: 456–460. doi: 10.7326/0003-4819-116-6-456.
- 3. Vidaillet HJJ, Pressley JC, Henke E, et al. Familial occurrence of accessory atrioventricular pathways (preexcitation syndrome). N Engl J Med. 1987; 317: 65–69. doi: 10.1056/NEJM198707093170201.
- 4. Surawicz B, Deal BJ et al. AHA/ACCF/HRS Recommendations for the Standardization and Interpretation of the Electrocardiogram Part III: Intraventricular Conduction Disturbances. J Am Coll Cardiol. 2009; 53(11): 976-981. doi: 10.1016/j.jacc.2008.12.013.
- 5. Page RL, Joglar JA, Caldwell MA,et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation. 2015; 133(14). doi: 10.1161/CIR.0000000000000310.