Taquicardia por Reentrada de la Unión AV o Intranodal
La taquicardia por reentrada de la unión auriculoventricular, también llamada taquicardia intranodal, es la más frecuente de las taquicardias paroxísticas supraventriculares en corazones sanos.1 2 3
Es más frecuente en mujeres y en edades intermedias, sobre todo entre los 40 - 50 años2
Aunque la taquicardia intranodal suele ser muy sintomática, presenta un pronóstico benigno a largo plazo y puede ser curada mediante procedimientos invasivos.
Clasificación electrofisiológica
Para la aparición de la taquicardia intranodal es necesario un sustrato anatómico en las cercanías del nodo AV, con la presencia de dos vías de conducción, una vía rápida con periodo refractario largo, y otra vía lenta con periodo refractario corto.
Durante el ritmo sinusal, el impulso se trasmite por ambas vías, pero llega al haz de His a través de la vía rápida.
Durante la taquicardia intranodal se produce una conducción continua del estímulo (reentrada) entre estas dos vías, provocando la taquicardia por reentrada de la unión AV.
Se han descrito tres tipos de taquicardia intranodal, la forma típica (lenta-rápida) y las formas atípicas rápida-lenta y lenta-lenta.1
Tipos de taquicardia intranodal
Taquicardia intranodal, forma típica (lenta-rápida):
Es la forma más frecuente de taquicardia intranodal, hasta un 90% de las mismas, presenta una conducción descendente por la vía lenta y ascendente por la vía rápida.
Suele desencadenarse tras una extrasístole auricular que encuentra a la vía rápida en periodo refractario (incapaz de conducir), por lo que el estímulo se conduce por la vía lenta.

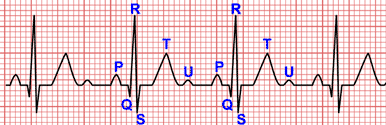
Taquicardia intranodal típica a 188 lpm
Taquicardia de QRS estrecho. En rojo, las falsas ondas R' en V1 y las falsas ondas S en III (ondas P retrógradas).
Al ser trasmitido el estímulo lentamente dará tiempo a que la vía rápida recupere su capacidad de conducción y cuando el estímulo llegue donde ambas vías se unen (cercano al haz de His), este será conducido a la vez por el haz de His hacia los ventrículos y por la vía rápida, retrógradamente, hacia las aurículas, provocando un estímulo auricular nuevo llamado eco.
El estímulo eco descenderá nuevamente por vía lenta (la rápida estará en periodo refractario) y se repetirá el proceso, perpetuando la taquicardia intranodal.
Como el estímulo sube a las aurículas por la vía rápida y desciende a los ventrículos por el haz de His, la despolarización auricular y ventricular es casi simultánea.
Taquicardia intranodal, forma atípica (rápida-lenta):
La forma atípica representa un 10% de las taquicardias por reentrada de la unión AV.
Presenta una conducción descendente por la vía rápida y ascendente por la vía lenta.
Tras una extrasístole auricular, el estímulo se conduce por la vía rápida y al llegar al punto de unión de ambas vías se encuentra con la vía lenta con capacidad de conducción por lo que es trasmitido a los ventrículos por el haz de His y a las aurículas por la vía lenta.
El estímulo vuelve a descender por la vía rápida y así se perpetúa la taquicardia.
Como el estímulo es conducido por la vía lenta a las aurículas, la despolarización auricular ocurrirá después que la despolarización ventricular.
Taquicardia intranodal, forma atípica(lenta-lenta):
En la forma lenta-lenta las dos vías son usadas tanto para la activación retrógrada como anterógrada.4
Cuadro clínico de la taquicardia intranodal
La taquicardia intranodal es más frecuente en mujeres que en hombres (60-70%)b c y suele presentarse en episodios de palpitaciones de inicio repentino.2
Las presencia del «signo de la rana» (latidos prominentes en el cuello) cuasado por las contracciones casi simultáneas de las aurículas y los ventrículos, o «aleteo de la camisa» apuntarían a las posibles influencias competitivas de la contracción auricular y ventricular sobre la válvula tricúspide, y a la TRNAV como causa probable.2
La frecuencia ventricular frecuentemente está entre los 180 y 200 lpm, aunque este rango puee variar.1
También puede acompañarse de mareos, vértigo y dolor torácico.
En pacientes con otras patologías cardiacas, puede cursar con episodios de angina o de insuficiencia cardiaca.
Es importante la historia previa de cuadros similares con terminación brusca que nos puedan ayudar con el diagnóstico.
Electrocardiograma de la taquicardia por reentrada de la unión AV
El electrocardiograma de la taquicardia por reentrada de la unión AV o taquicardia intranodal se caracteriza por la presencia de una taquicardia rítmica de QRS estrecho, salvo presencia de un bloqueo de rama previo.
La taquicardia intranodal es rítmica y suele presentar frecuencias cardiacas muy elevadas, pudiendo superar los 200 lpm.
Como la activación auricular se produce desde el nodo AV, las ondas P son siempre retrógradas, por lo que de ser visible, serán siempre negativa en las derivaciones inferiores.
Cada tipo de taquicardia por reentrada de la unión AV presenta variaciones en el electrocardiograma.
Electrocardiograma de taquicardia intranodal típica
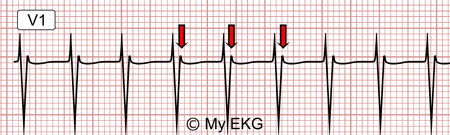
Taquicardia intranodal típica a 167 lpm
Taquicardia de QRS estrecho. En rojo, las falsas ondas R' en V1 (ondas P retrógradas).
Durante la taquicardia por reentrada de la unión AV típica o lenta-rápida, se produce una estimulación auricular y ventricular casi simultánea, por lo que es frecuente que las onda P retrógradas estén enmascaradas por el complejo QRS.1
Esto provoca que, en la mayoría de los casos, las ondas P retrógradas sean es difícil de determinar en el EKG durante una taquicardia intranodal típica.
En algunos casos, las ondas P se pueden observar como una falsa onda R’ en la derivación V1 o una falsa onda S en las derivaciones inferiores, ambas ondas no están presentes en los electrocardiogramas en ritmo sinusal.1
Puede observarse depresión del segmento ST relacionada con la taquicardia, variación del intervalo RR, así como alternancias del QRS.1
Electrocardiograma de taquicardia intranodal atípica

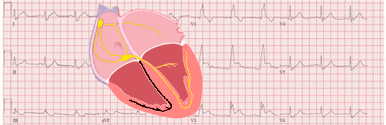
Taquicardia intranodal atípica a 214 lpm
Taquicardia de QRS estrecho. En rojo, las ondas P retrógradas tras el complejo QRS.
En la taquicardia por reentrada de la unión AV atípica, la despolarización auricular se retrasa porque el estímulo proviene de la vía lenta, por lo que las ondas P son claramente visibles.
Las ondas P suelen verse antes del complejo QRS, es decir, el intervalo RP es mayor que el intervalo PR, lo que denota una taquicardia con intervalo RP largo.1 5 Sin embargo, en algunos casos el intervalo PR puede ser más mayor que el intervalo RP.4
Las ondas P, al ser retrógradas, son negativas o poco profundas en las derivaciones II, III, aVF y V6.1
Tratamiento de la taquicardia intranodal
Tratamiento agudo:
El tratamiento agudo de la taquicardia por reentrada de la unión AV se basa en frenar la conducción AV para detener la arritmia.
En pacientes con inestabilidad hemodinámica está indicada la cardioversión eléctrica sincronizada.1 2
En un inicio se deberá intentar las maniobras vagales (masaje del seno carotídeo o maniobra de Valsalva).1 2
De fallar, se podrá usar adenosina IV a dosis entre 6 mg y 18 mg en bolo. La adenosina es un fármaco de muy corta vida de acción (6 segundos) y provoca un bloqueo AV transitorio que interrumpe la taquicardia. Está contraindicada en los asmáticos, en la hipertensión pulmonar y en el síndrome coronario agudo.1 2
La adenosina ha de ser administrada por personal médico con experiencia y el paciente deberá estar monitorizado en todo momento. Es recomendable un registro electrocardiográfico prolongado durante los segundos posteriores a su administración para registrar la interrupción de la taquicardia.
En caso de que la adenosina no se efectiva, se podrá administrar beta-bloqueantes, diltiazem o verapamilo.1 2
Tratamiento a largo plazo:
Los pacientes deberán ser instruidos en el uso de las maniobras vagales para terminar la taquicardia.
Se recomienda el uso de beta-bloqueantes, verapamilo o diltiazem por vía oral para el tratamiento de los pacientes que no son candidatos a la ablación por catéter o que prefieran no someterse a ella.2
La ablación por catéter de la vía lenta es el tratamiento definitivo de la taquicardia intranodal, con una tasa de éxito elevada en la mayoría de los centros con experiencia.1 2
Referencias
- 1. Page RL, Joglar JA, Caldwell MA,et al. 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation. 2015; 133(14). doi: 10.1161/CIR.0000000000000310.
- 2. Brugada J, Katritsis DG, Arbelo E, et al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia
The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC): Developed in collaboration with the Association for European Paediatric and Congenital Cardiology (AEPC). Eur. Heart J. 2020; 41(5): 655–720. doi: 10.1093/eurheartj/ehz467.
- 3. Almendral J, Castellanos E, Ortiz M. Paroxysmal Supraventricular Tachycardias and Preexcitation Syndromes. Rev Esp Cardiol. 2012; 65(5): 456-69. doi: 10.1016/j.rec.2011.11.020.
- 4. Surawicz B, Knilans T. Chou’s electrocardiography in clinical practice. 7th ed. Philadelphia: Saunders Elservier; 2008.
- 5. Katritsis DG, Sepahpour A, Marine JE, et al. Atypical atrioventricular nodal reentrant tachycardia: prevalence, electrophysiologic characteristics, and tachycardia circuit. Europace. 2015; 17(7): 1099–1106 doi: 10.1093/europace/euu387.